LEPRA TUBERCULOIDE, PRRESENTACION DE DOS (2) CASOS EN LA REPUBLICA DE VENEZUELA.!!
tuberculoid leprosy, presentation of two (2) cases in the venezuelan republic. !!
LEPRA TUBRCULOIDE PIERNA Y PIE DERECHO
Este articulo esta publicado en dos revistas Internacionales: Omega Publishers (U.S.A.) y Revista Ocronos (España)
LEPRA TUBERCULOIDE, PRRESENTACION DE DOS (2) CASOS EN LA REPUBLICA DE VENEZUELA.!!
EDITORIAL ESPAÑOL
AUTORES:
1.) Dr. Lapenta, J Medico Cirujano, Especialidad
Dermatología, 24 años de ejercicio. Entrenado altamente en el
campo de la Leprologia; Universidad de Carabobo, Venezuela.
CEO DERMAGIC EXPRESS.
2.) Dr. Lapenta, JM. Médico Cirujano. Universidad de
Carabobo. Diplomados en Estética Facial, Medicina
Ocupacional, y Auxiliar Prehospitalario. Medico
residente Ambulatorio del Norte Maracay Estado Aragua. COO
DERMAGIC EXPRESS.
LEPRA TUBERCULOIDE, PRESENTACION DE 2 CASOS EN LA REPUBLICA
DE VENEZUELA
ABSTRACTO
La lepra, es una enfermedad ancestral mencionada en la
Sagrada Biblia en el Capitulo del Levítico, Descubierto su
agente causal por el Alemán Armauer Hansen en el año 1.873
siendo este la bacteria Mycobacterium Leprae, la
cual aun con los grandes adelantos terapéuticos en el
último Siglo todavía persiste en nuestro mundo. De esta
enfermedad clásicamente se han descrito (5) variantes,
de acuerdo a la inmunidad del paciente, definidas por las
Organización Mundial de la Salud: En 1.) Indeterminada,
(Fase inicial-(LI), Tuberculoide (TT o paucibacilar),
2.) Limítrofe o Borderline (BB), con dos variantes: 3.)
Borderline Tuberculoide (BT, paucibacilar) y 4.) Borderline
Lepromatosa (BL, multibacilar), 5.) Lepromatosa o
difusa (LL) (Multibacilar).
La lepra Tuberculoide o Paucibacilar tiene como gran
característica de ser lesiones que pueden presentarse en
cualquier parte del cuerpo incluso cara, pero más frecuentes
en los miembros, muchas veces únicas, eritematosas con
un borde definido, atrofia central, con pérdida de la
sensibilidad, (anestesia), la prueba de Mitsuda es altamente
positiva, 2 o 3 ++, Nervios cubitales, ciático-poplíteos
externos y las ramas del plexo cervical superficial
infiltrados. La investigación de bacilos ácido-alcohol
resistentes en linfa de orejas y en el moco nasal por lo
general resulta negativa, La biopsia de piel muestra atrofia
del estrato epidérmico con rectificación de la unión dermo
epidérmica, e infiltrado inflamatorio alrededor de filetes
nerviosos, y ausencia de anexos epidérmicos principalmente
folículos pilosos. El Mycobacterium Leprae puede estar presente o no en la biopsia en el espectro
Tuberculoide (TT), y por lo general presente en el espectro
Tuberculoide Borderline o limítrofe (BT). Describimos dos
casos de Lepra Tuberculoide, uno de ellos variante
borderline.
Palabras claves: Enfermedad de Hansen, Lepra, Lepra
tuberculoide, lepra paucibacilar, Mycobacterium Leprae, Lepra Borderline
OBJETIVO PRINCIPAL
Describir dos (2) casos de Lepra tuberculoide en la Republica de Venezuela, años 2.017 y
2.018 con más de 8 y 10 años de evolución respectivamente, con
la finalidad principal de demostrar que esta ancestral
enfermedad persiste aun en el mundo.
OBJETIVOS SECUNDARIOS
1.) Enseñar y educar a la población en general y estudiantes
de medicina y dermatología, las características de esta
enfermedad, medio de contagio, clasificación y métodos
diagnósticos
2.) Demostrar científicamente que esta estigmatizante
enfermedad aun habiendo disminuido su incidencia en los
países, todavía existe, es una realidad con la cual podemos
toparnos en nuestros hospitales y consulta privada.
3.) Hacer un reconocimento publico en al ámbito medico
dermatológico al Dr. Pedro Lapenta, Dermatólogo, Leprólogo,
quien fue director de las dos Leproserías de Venezuela, Isla
de Providencia y Cabo Blanco por casi 20 años, además de ello
uno de los descubridores de la patología Leishmaniasis Cutánea Difusa Anérgica.
CASO CLINICO No. 1
Se trata de una paciente Femenina de 31 años de edad natural
y procedente del Estado Guárico de la Ciudad de San Juan de
Los Morros, profesión ama de casa (del hogar) quien acude a la
muestra consulta particular del Consultorio para Enfermedades
de la Piel, referida por sí misma luego de múltiples
tratamientos fallidos, año 2.018.
Motivo de Consulta: erupción en la piel, con adormecimiento
de la pierna y pie derecho y calambres en el mismo
miembro.
DESCRIPCIÓN CLÍNICA:
La paciente presenta dermatosis localizada desde el 1/3
inferior de la pierna derecha hasta el talón, abarcando parte
del pie, caracterizada por ser una placa única con un borde
eritematoso de aspecto granuloso algo descamativo, no doloroso
ni pruriginoso, bien definida con una área central lisa,
anhidrotica, color pardo claro con ausencia de vellos,
atrófica perdida de la sensibilidad y dolor al tacto
profundo, de aparición lenta y progresiva con una evolución de más 8
años. No hay lesiones en resto del cuerpo.
LEPRA TUBRCULOIDE PIERNA Y PIE DERECHO
Lepra Tuberculoide (TT) localizada en pierna y
pie derecho, área hemilateral izquierda.
Fuente: Consultorio para enfermedades de la piel.
Dr. José Lapenta
Figura No. 1
Lepra Tuberculoide (TT) localizada en pierna y pie
derecho, área hemilateral derecha.
Fuente: Consultorio para enfermedades de la piel.
Dr. José Lapenta
Figura No. 2
PRUEBAS COMPLEMENTARIAS PARA EL DIAGNOSTICO
Se realizaron pruebas de sensibilidad: frio-calor, (temperatura), al tacto grueso con algodón
(protopatico) y al tacto fino con la punta de una aguja
(epicritico), resultando todas ellas positivas (la paciente no
supo discernir entre frio y calor en la lesión, ni la punta de
la aguja o el tacto con algodón).
Al tacto se encontró engrosamiento de Nervio poplíteo hemilateral del miembro afectado.
El paciente fue referido a un dermato patólogo particular
para realizar biopsia, estudio de linfa, secreción nasal e
intradermorreacción (prueba de Mitsuda) para confirmar o
descartar el diagnostico presuntivo de: Lepra Tuberculoide. Se tomo biopsia del área central de la lesión y del
borde.
Biopsia del área central hacia el borde de la lesión: se observa
rectificación de la unión dermo epidérmica, adelgazamiento de
la epidermis, ausencia de apéndices, fundamentalmente
folículos pilosos y la formación de granulomas, con infiltrado
inflamatorio. Coloración Hematoxilina Eosina
Fuente: Consultorio para enfermedades de la piel. Dr. José
Lapenta
Figura No. 3
Coloracion Faraco Fite: muestra infiltracion de bastones alargados en area profunda
de la dermis, de color rojizo, los cuales estan enmarcados en
el area central, y corresponden a bacilos acido alcohol
resistentes, que confirman la presencia de Mycobacterium Leprae.
Fuente: Consultorio para enfermedades de la piel. Dr. José
Lapenta
Figura No. 4
CRITERIOS DIAGNOSTICOS
1.) Clínico: Lesión cutánea en miembro inferior
con anestesia, atrofia, anhidrotica e incapacidad
funcional. Engrosamiento de nervio poplíteo derecho.
2.) Pruebas de sensibilidad al frio, calor, y al
tacto epicritico (fino) y protopatico (grueso): positivas,
(incapacidad de discernir entre frio y calor y al tacto con
una aguja y torunda de algodón).
3.) Linfa (pabellones auriculares) y secreción nasal: ausencia de bacilos acido alcohol resistentes.
4.) Mitsuda: +++ (intradermorreacción antebrazo
derecho). Fuertemente positiva.
5.) Biopsia (Hematoxilina Eosina y Faraco Fite): cambios Histopatológicos cónsonos con diagnóstico
de Lepra tuberculoide (TT)
CASO CLINICO No. 2
Se trata de un paciente Masculino de 25 años Natural y
procedente del Estado Aragua de la Localidad de Palo negro de
Profesión Mecánico quien acude a la muestra consulta
particular del Consultorio para Enfermedades de la Piel, sin
referencia alguna, año 2.017.
Motivo de Consulta: adormecimiento de la mano derecha,
erupción en la piel, disminución de la movilidad de la
mano.
DESCRIPCION CLINICA:
El paciente presenta dermatosis localizada en la mano derecha
y antebrazo caracterizada por ser una placa única en mano y
otras similares en antebrazo, de mediano tamaño con un borde eritematoso elevado y algo verrugoso no
descamativo, área central lisa y perdida de vellos en el
antebrazo, algunas de las placas con hipocromía, de
aparición lenta y progresiva con una evolución de 10 años.
Además de ello, presenta incapacidad
funcional en dicho miembro superior. Las lesiones solo
están presentes en antebrazo y mano derecha, resto del cuerpo
sin lesiones.
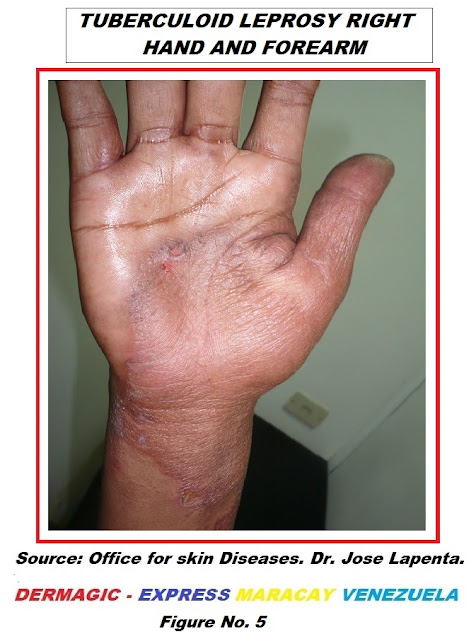
Lepra Tuberculoide Borderline (BT) localizada en mano y
antebrazo derecho.
Fuente: Consultorio para enfermedades de la piel.
Dr. José Lapenta
Figura No. 5
Figura No. 5
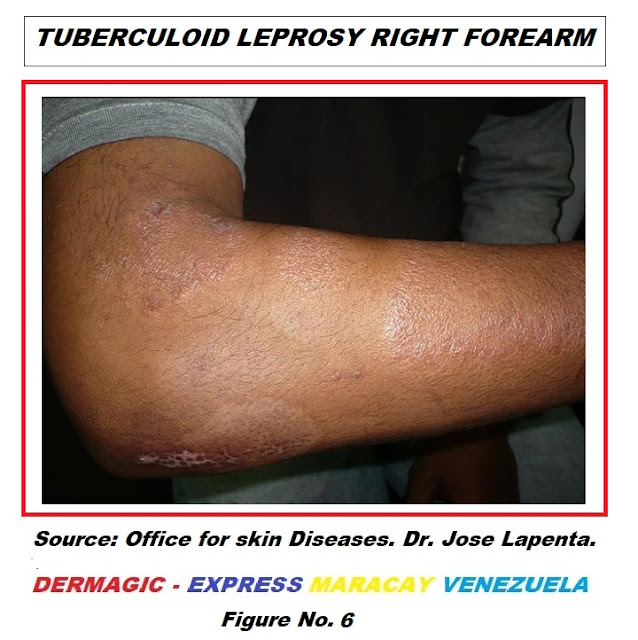
Lepra Tuberculoide Borderline (BT) localizada en antebrazo
derecho.
Fuente: Consultorio para enfermedades de la piel.
Dr. José Lapenta
Figura No. 6
PRUEBAS COMPLEMENTARIAS PARA EL DIAGNOSTICO:
Se realizaron pruebas de sensibilidad: frio-calor, (temperatura), al tacto grueso con
algodón (protopatico) y al tacto fino con la punta de una
aguja (epicritico), resultando todas ellas positivas (el
paciente no supo discernir entre frio y calor e identificar la
punta de la aguja en la lesión, ni el tacto con algodón).
Al tacto se encontró engrosamiento de Nervio cubital hemilateral del miembro afectado,
El paciente fue referido al Hospital Civil de Maracay Estado
Aragua con el Diagnóstico presuntivo de: Lepra
Tuberculoide. Allí se le tomo muestra de Linfa, secreción nasal, Test de
Mitsuda y biopsia, para confirmar o descartar el
diagnostico presuntivo de de Lepra Tuberculoide.
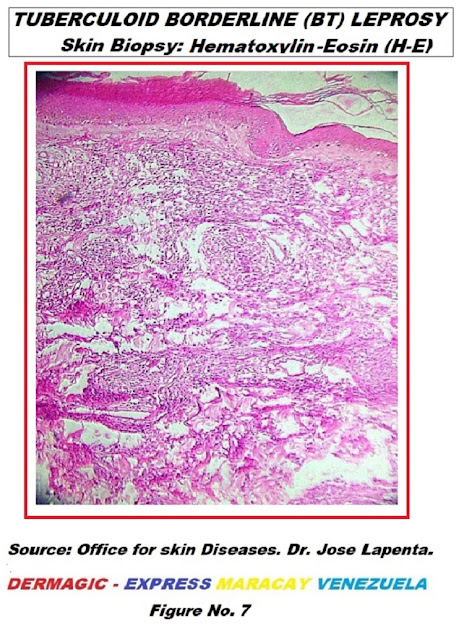
Biopsia tomada en área central de una de les lesiones: se observa adelgazamiento de la
epidermis, rectificación de la unión dermo epidérmica,
ausencia de anexos (folículos pilosos, ausencia de células
en la dermis superior y media, infiltrado inflamatorio alrededor
de vasos sanguíneos y filetes nerviosos, y en algunas áreas
tendencia a formar granulomas. Se nota mayor desorganización del
estrato dermo epidérmico y mayor infiltrado inflamatorio.
Coloración: Hematoxilina Eosina
Fuente: Consultorio para enfermedades de la piel.
Dr. José Lapenta
Figura No. 7
Coloración Faraco Fite: presencia de bastones alargados color rojizo alrededor de
anexos y en dermis profunda, que corresponden a bacilos acido alcohol resistentes, que
confirman la presencia de Mycobacterim Leprae y confirman el diagnostico presuntivo de lepra
tuberculoide.
Fuente: Consultorio para enfermedades de la piel.
Dr. José Lapenta
Figura No. 8
CRITERIOS DIAGNOSTICOS
1.) Clínico: Varias lesiones cutáneas en forma de
placas con borde elevado, perdida de vellos y sensibilidad,
cambios de coloración, atrofia central en algunas, que se
extienden desde el brazo y antebrazo de miembro superior
derecho hasta la mano con incapacidad funcional. Engrosamiento
de nervio cubital derecho. No hay mas lesiones en resto del
cuerpo.
2.) Pruebas de sensibilidad al frio, calor, y al
tacto epicritico (fino) y protopatico (grueso): positivas,
(incapacidad de discernir entre frio y calor y al tacto con
una aguja y torunda de algodón).
3.) Linfa (pabellones auriculares) y secreción nasal : presencia de bacilos acido alcohol resistentes.
4.) Mitsuda: Débilmente positivo = +
(intradermorreacción antebrazo derecho).
5.) Biopsia (Hematoxilina Eosina y Faraco Fite): Cambios Histopatológicos cónsonos con diagnóstico de
Lepra Tuberculoide variante borderline (BT).
DISCUSION
La lepra es una enfermedad ancestral cuya primera descripción
aparece en el libro de la Sagrada Biblia en el Capitulo
Levítico 13: versículo 3 y 12 que rezan de la siguiente
manera:
"Y el sacerdote mirará la infección en la piel del cuerpo;
y si el pelo en la infección se ha vuelto blanco, y la
infección parece más profunda que la piel de su cuerpo, es
una infección de lepra; cuando el sacerdote lo
haya examinado lo declarará impuro."
"
...Y si la lepra brota y se extiende en la piel, y la lepra
cubre toda la piel del que tenía la infección, desde su
cabeza hasta sus pies, hasta donde pueda ver el
sacerdote..." [1]
Pero si examinamos la historia fue en la antigua civilización
India donde se describen los primeros casos de Lepra, y de
hecho el primer esqueleto encontrado con evidencias de haber
padecido esta enfermedad fue encontrado en la India y data de
2.000 años antes de Cristo (AC). [2-4]
De hecho hoy día, aun apareciendo los avances terapéuticos
contra esta enfermedad la India sigue siendo el país en el
mundo con mayor índice de lepra (60%) seguido de Brasil (19%)
e Indonesia (9%), siendo considerada todavía un problema de
salud pública. [5]
Pero fue no fue hasta el año 1.873 en Noruega, cuando el
científico Alemán Armauer Hansen, descubrió el agente causal
de esta enfermedad, la bacteria Mycobacterium Leprae, conociéndose desde ese entonces también como enfermedad
de Hansen en honor a su nombre. [6]. Pasaron 205 años, y
fue descubierta otra especie
de Mycobacterium en el año 2.008,
también agente causal de la lepra el cual fue denominado Mycobacterium Lepromatosis. [7]
Dada la expansión de esta enfermedad en prácticamente todo el
mundo, los gobiernos de ese entonces crearon los llamados
“Leprocomios”, “Leproserías” o “Lazaretos” (por Lázaro el
enfermo de Lepra que curo Jesucristo). Los cuales fueron
eliminados a comienzos de los años 70 cuando ya habían
aparecido medicinas altamente efectivas contra la Lepra.
[1-6].
Las leproserías más importantes de Venezuela fueron 2: una
Localizada en el Estado Zulia denominada Isla de Providencia [8] y la principal ubicada en el Estado Vargas
denominada Leprocomio de cabo Blanco [9], en ambas el Dr. Pedro Lapenta fue Director por 15
a 20 años, trabajando junto con el Dr. Convit y otros colegas
llegando a publicar catorce (14) trabajos sobre el tema
[10-23].
MANIFESTACIONES CLINICAS Y CLASIFICACION DE LA LEPRA
La lepra se presenta como maculas hipocrómicas, placas bien
definidas con borde eritematoso, nódulos subcutáneos,
engrosamiento de nervios cubitales, peroneos y plexo
superficial, facies leonina, perdida de la cola de las cejas,
agrandamiento de los lóbulos en las orejas, incapacidad
funcional para la marcha y movimiento de las manos, y en
algunos casos puede haber reacciones ulcerosas: Lepra
Tuberculoide reaccional ulcerada[23], y Fenómeno de Lucio, o lepra difusa de Lucio y Latapi. Esta lesión de tipo
ulceroso se presenta en la Lepra lepromatosa difusa no
nodular, descrita primeramente por los médicos Mejicanos
Rafael Lucio Najera en el año 1.852, denominada también
Eritema Necrotizante, re identificado por el también
Dermatólogo Mejicano José Fernando Latapi y Zamora en 1.948.
[24-29]
En el año 1.953 en el Congreso de Madrid sobre Lepra, se
adoptaron dos grandes polos clínicos para la lepra: el Severo
o lepra lepromatosa (LL-multibacilar) y el resistente o
Tuberculoide (TT-paucibacilar). En 1.966 de mantuvo este
esquema de dos polos (TT) y (LL), posteriormente se añadió un
tercer espectro intermedio el cual fue denominado “dimorfo” el
cual tenía características de ambos polos; pero ante las otras
manifestaciones clínicas como las lesiones iniciales que son
simples maculas hipocrómicas y otros aspectos inmunitarios, en
el año 1.966 Ridley y Jopling proponen una nueva clasificación
que está relacionada con el Leprólogo Japonés Kensuke Mitsuda
y una investigación que hizo en 1.923, el famoso test de
Mitsuda, utilizado todavía en nuestros días.
Kensuke Mitsuda en el año 1.923 descubrió la prueba de la
Lepromina, basada en una intradermorreacción de
hipersensibilidad cutánea tardía, inyectado en la piel 0.5 – 1
ml de bacilos leprosos muertos en una suspensión estéril, para
diferenciar entre personas infectadas o no contagiadas. Esta
indica el estado de inmunidad de los pacientes. La prueba fue
denominada Test de Lepromina [30-32].
En base a este descubrimiento, muchos años después en el año
1.996 los investigadores Ridley y Jopling hacen una
clasificación de la lepra en base a la inmunidad de los
pacientes en 5 tipos, la cual fue adoptada por la Organización
de la Salud (OMS).
1.) Indeterminada, (Fase inicial-(LI), Tuberculoide (TT
o paucibacilar), 2.) Limítrofe o Borderline (BB), con
dos variantes: 3.) Borderline Tuberculoide (BT, paucibacilar)
y 4.) Borderline Lepromatosa (BL, multibacilar), 5.)
Lepromatosa o difusa (LL) (Multibacilar). En general 2
grandes grupos: Paucibacilar (pocos o moderada cantidad de
bacilos) y Multibacilar (numerosa cantidad de bacilos).
[33-34].
DIAGNOSTICO
Los criterios diagnósticos para identificar un caso de lepra
positivamente son:
1.) CLINICA: maculas hipocrómicas, placas bien definidas con borde
bien definido y ausencia de anexos, folículos pilosos
(alopecia), glándulas sudoríparas (anhidrosis), atrofia
central, lesiones subcutáneas nodulares, en algunos casos
ulceraciones, facies leonina, agrandamiento de lóbulos de
orejas, engrosamiento de nervios periféricos, principalmente
cubitales y poplíteos. Característica fundamental de las
lesiones: anestesia.
2.) TEST DE SENSIBILIDAD: perdida de la sensibilidad al tacto fino y grueso y a la
temperatura en área de lesiones, prueba que se hace con 2
tubos de ensayo (uno con agua caliente otro con hielo o agua
fría), para la térmica. Una aguja de jeringa (tacto fino), y
una torunda de algodón (tacto grueso). Al fallo de la
sensibilidad en la Lepra se le denomina “toponaestesia”,
palabra que viene del latín: topo: lugar;
anestesia, sin sensibilidad; Este hecho se debe a que
el “blanco” principal del Mycobaterium Leprae es la célula de Schwann componente principal del
sistema nervioso.
3.) LINFA Y SECRECION NASAL: muestra de linfa que se toma de lóbulos de oreja y moco
o secreción nasal con un hisopo, la cual se tiñe con la coloración de Giemsa: aparecen las formas bacterianas
del Mycobacterium Leprae aisladas o agrupadas
denominadas “Globis”.
4.) TEST DE LEPROMINA Y REACCION DE FERNANDEZ: como explique anteriormente se inyecta en el antebrazo
0.5- 1 ml de una solución estéril que contiene bacilos
de Mycobacterium Leprae muertos y se lee a
las 48 horas en base al halo eritematoso (10 milímetros o mas
o induración en el sitio de inyección), esta sería la reacción de Fernández, El test de Mitsuda se lee a los 21 días luego de colocada
la prueba, y se mide por la aparición de una pápula indurada
en el sitio de la inyección.
En base a estos dos aspectos Ridley y Jopling aunados a los
resultados de la Biopsia clasifican la lepra en:
|
|
CLASIFICACION
|
RIDLEY Y JOPLING
|
AÑO
1.966
|
|
TIPO
|
LEPRA
|
TEST DE LEPROMINA
|
MYCOBACTERIAS EN LINFA O MOCO N
|
|
TT=
|
Tuberculoide
|
2 o 3
+
|
Ausencia de Mycobacterias
|
|
BT=
|
Borderline Tuberculoide
|
1+ o – (negativo)
|
0 – 2+
|
|
BB=
|
Borderline Borderline
|
– (negativo)
|
2 – 5+
|
|
BL=
|
Borderline Lepromatosa
|
– (negativo)
|
4 – 5+
|
|
LL=
|
Lepromatosa
|
– (negativo)
|
5 – 6+
|
|
LI=
|
Indeterminada
|
– (negativo) ocasional 1+
|
0 – (negativo), ocasional
1+
|
Clasificación de la Lepra según Ridley y Joplin año 1.966
basada en aspectos inmunológicos
Fuente: Int j Lepr Other Mycobact Dis. 1966
Jul-Sept;34(3):255-73
Tabla No.1
4.) TEST DE HISTAMINA: se coloca en las afueras de la lesión de la lepra en
piel sana una gota de histamina, se escarifica con una aguja y
se espera la reacción que en este caso es inmediata: aparece
un eritema alrededor de la escarificación pero este se
“detiene” al alcanzar la lesión de lepra porque los filetes
nerviosos, “blanco” principal del Mycobacterium Leprae están dañados. La Histamina es un neurotransmisor, al
estar dañados los nervios se detiene la reacción cutánea en la
lesión. [33-35]
6.) BIOPSIA DE LESIONES: la biopsia se hace del área central y / o borde de las lesiones
y en base a sus hallazgos histopatológicos se hace el
diagnostico definitivo correlacionándolas con los aspectos antes
descritos. Una constante es el adelgazamiento de la epidermis,
la rectificación de la unión dermo epidérmica, formación de
granulomas, ausencia de apéndices epidérmicos como gandulas
sebáceas, folículos pilosos y glándulas sudoríparas, células
epitelioides y espumosas e indudablemente la presencia de la
bacteria Mycobaterium Leprae la cual puede estar ausente o escasamente presente en la
Lepra Indeterminada y en la Tuberculoide.
Coloraciones con las que se puede identificar el agente
Causal: Hematoxilina – Eosina, Giemsa; Ziehl Neelsen, Grocott, Faraco
Fite y azul de metileno: el Dr. Lapenta Pedro publico 2 trabajos en 1.960 y 1.961 sobre esta tinción
(azul de Metileno) en la Lepra. [17,19]
MODO DE CONTAGIO
El mecanismo de contagio fundamental de la Lepra son gotas de
saliva y nasales que diseminadas en el aire penetran en el
organismo de personas cercanas. Se dice que el periodo de
incubación puede durar entre 5 y 20 años, con un mínimo de 6
meses a 2 años. Siempre se considero una enfermedad de
trasmisión netamente de humano a humano pero recientemente en
el año 2.011 se hizo un estudio donde se encontró humanos
infectados con la misma cepa de Mycobaterium Leprae que tiene como reservorio natural al armadillo de Nueve
bandas en la localidad del sur en los Estados Unidos, también
un chimpancé en Sierra Leona, 2 monos Mangabey en Nigeria y en
las ardillas rojas de las Islas Británicas y Escocia, por lo
tanto actualmente es considerada también como una Zoonosis. No
hay transmisión transplacentaria ni por transfusiones
sanguíneas, esto último controversial hoy día. [36-43].
TRATAMIENTO
El primer tratamiento conocido para la lepra fue introducido
por el Egipcio Tortoulis Bey en 1.894, en el siglo 19
denominado Aceite de Chaulmoogra, y no fue hasta el
descubrimiento de las Sulfonas en los años 40 y posteriormente
otros antibióticos, lo que hizo a la Organización Mundial de
La Salud decretar el cierre de las Leproserías en el
Mundo.
Es interesante recordarte que el primer medicamento efectivo
contra la LEPRA sintetizado, fue el DDS (DAPSONA) con el
nombre comercial de PROMIN, componente químico GLUCOSULFONA DE
SODIO (laboratorio Parke Davis) en el año 1.940, cuando
todavía no existía tratamiento efectivo para esta
enfermedad.
La Presentación comercial del medicamento PROMIN: solución en
botellas para inyección endovenosa.
La eficacia del PROMIN contra la LEPRA fue descubierta por
primera vez por Guy Henry Faget y sus compañeros de trabajo en
1.943 en Carville, Louisiana, y luego utilizada en las
diferentes LEPROSERIAS DEL MUNDO.
Posteriormente fue sintetizada la DIAMINODIFENILSULFONA (DDS)
en presentación comercial de tabletas de 100 mgr. Luego
aparecieron la RIFAMPICINA (1.965) y el CLOFAZIMINE o Lamprene
(1.971) y se instaura el llamado tratamiento MTD (MULTI DRUGS
THERAPY) con estas tres medicinas, con un buen margen de éxito
contra esta estigmatizante y bíblica enfermedad. Este evento
es lo que DECRETA O MATERIALIZA el cierre de las LEPROSERIAS
en el MUNDO, manteniendo a los pacientes bajo un estricto
control de sus medicamentos. De hecho los pacientes ya fuera
de las leproserías iban y van a los centros de control
epidemiológico mensualmente y se les educa como tomar los
medicamentos, y sus posibles reacciones adversas. [44-54]
CONCLUSIONES
1.) Presentamos dos casos de Lepra años 2.017 y 2.018 con más
de 8 y 10 años de evolución lo cual significa que en esas localidades existen focos de
Lepra desde hace mucho tiempo, y alertamos a las autoridades
sanitarias a realizar búsqueda de contactos en esas aéreas,
pues el hecho de que diagnostiques 2 casos y el medio
principal de contagio es de humano a humano, significa
evidentemente que hay otras personas contaminadas.
2.) Hoy día, han pasado miles de años y podemos decir aun
que “La lepra 2.000 años después”[55], es una enfermedad que sigue existiendo en el mundo
entero, y como muestra de ello presentamos estos dos casos
quienes asistieron a una consulta Privada, ni siquiera a
Hospitales Generales, que cumplen los criterios para
clasificarlos dentro del espectro Lepra Tuberculoide, uno de
ellos “migrando” hacia el polo Borderline. El caso masculino
fue referido a la Capital a la división de Lepra para su
tratamiento, el caso femenino decidió irse a otro país a
buscar tratamiento.
3.) La lepra como enfermedad no ha sido eliminada del mundo y
mucho menos de este país donde se dice que nuestro gran
investigador Convit en 1.987 descubrió “una cura o vacuna
contra la Lepra”, así rezan textualmente algunos medios entre
ellos wikipedia en español. [56] El Dr. Convit descubrió una
“inmunoterapia” para la lepra, trabajo invaluable que le valió
el premio Príncipe de Asturias, pero repito no la cura
definitiva contra la Lepra. [57]
4.) Convit Fallece en el 2.014, y para el 2.015 La Organización
Mundial de La Salud (OMS) reporta 215.000 mil casos nuevos de lepra en el mundo,
correspondiéndole el país INDIA el mayor número de casos con
un 60%, otros países bastante afectados son BRASIL (colinda
con Venezuela) e INDONESIA. Ciertamente la incidencia ha
disminuido, pero eso de que la lepra desapareció o se invento
una vacuna 100% curativa es totalmente falso.[5]
5.) El Dr. Pedro Lapenta, nuestro mentor un gran
Dermatólogo y Leprólogo, publico 14 trabajos sobre Lepra 12 junto con Convit y 2 sin
él, allí les deje las referencias [10-23], además de ello como
comente anteriormente fue casi por 20 años director de los
únicos Leprocomios de Venezuela ISLA DE PROVIDENCIA Y CABO BLANCO, y quien me dejo todas estas enseñanzas que comparto hoy con
ustedes.
6.) Esperamos concientizar a la sociedad médica y no medica
que esta plaga bíblica todavía persiste en todo el mundo, que
su incidencia a disminuido pero aun existe a pesar de los
adelantos en cuanto a medicamentos, y lo más importante: en
nuestra consulta particular puede presentarse un paciente con
una simple lesión como el caso No. 1, la cual puedes confundir
con otras patologías como el granuloma anular y la tiña del
cuerpo.
COMENTARIOS
Anecdóticamente les puedo contar que en el año 1.948
el Dr. Lapenta y Convit, estaban estudiando un
caso de Lepra Lepromatosa difusa en el Leprocomio de Cabo
Blanco, ubicado en el Estado Vargas, Venezuela y
sorpresivamente encontraron en la biopsia de lesiones de piel,
formas amastigotas de la Leishmaniasis Cutánea,
ambos procedieron a publicar el caso y se convirtieron en los
primeros en describir este “Nuevo” hallazgo sobre la Leishmaniasis cutánea bajo el
nombre de LEISHMANIASIS CUTANEA DIFUSA ANERGICA, y quedaron en la historia de la dermatología como los
descubridores de esta entidad. [58].
Conflictos de Interés: Declaramos no tener conflictos de interés de ningún
tipo, en relación a países, gobiernos, instituciones y
personas.
AGRADECIMIENTOS
A mi Padre Dr. Pedro Lapenta, gran Dermatólogo y Leprólogo quien ejerció durante 55 años la Dermatología y me entreno
muy bien en este arte de la Dermatología y Leprología.
Aparte de ello esta en la historia de la medicina como uno
de los descubridores de la Leishmaniasis Cutánea Difusa
Anérgica.
Al Dr. Jacinto Convit quien conjuntamente con mi Padre formo
la llave maestra en Venezuela contra la Lepra, en los años
40-65, e inventor de la “Inmunoterapia” contra la Lepra.
A mi Hijo Dr. José Miguel Lapenta, Medico Egresado de La
Universidad de Carabobo, quien forma parte del equipo DERMAGIC
EXPRESS, y es mi gran motor y coautor en la mayoría de los
trabajos.
========================================
This article is published in two international magazines: Omega Publishers (U,S.A.) and Ocronos Magazine (Spain)
TUBERCULOID LEPROSY, PRESENTATION OF TWO (2) CASES IN THE VENEZUELAN REPUBLIC. !!
AUTHORS:
1.) Dr. Lapenta, J Medic Surgeon, Specialty Dermatology, 24 years of
exercise. Highly trained in the field of Leprology; University of
Carabobo, Venezuela. CEO DERMAGIC EXPRESS.
2.) Dr. Lapenta, JM. Medic Surgeon. University of Carabobo. Diplomat
in Facial Aesthetics Occupational Medicine and Prehospital Auxiliary. Resident Doctor Ambulatorio del Norte Maracay Aragua State. COO
DERMAGIC EXPRESS.
ABSTRACT
Leprosy is an ancestral disease mentioned in the Holy Bible in the
Chapter of Leviticus, discovered its causal agent by the German Armauer
Hansen in the year 1.873 being the Mycobacterium Leprae bacterium,
which even with the great therapeutic advances in the last Century still
persists in our world. From this disease classically (5) variants have
been described, according to the immunity of the patient, defined by the
World Health Organization: In 1.) Indeterminate, (Initial phase- (LI)),
Tuberculoid (TT or paucibacillary), 2.) Borderline (BB), with two
variants: 3.) Borderline Tuberculoid (BT, paucibacillary) and 4.)
Borderline Lepromatous (BL, multibacillary), 5.) Lepromatous or diffuse
(LL) (Multibacillary).
Tuberculoid or Paucibacillary leprosy has a great characteristic has the
great characteristic of being lesions that can occur in any part of the
body even face, but more frequent in the limbs, often unique that usually
affect the limbs, erythematous with a defined border, central atrophy,
with loss of sensitivity, (anesthesia), the Mitsuda test is highly
positive, 2 or 3 ++ Ulnar nerves, external sciatic-popliteal and branches
of the superficial cervical plexus are infiltrated. The investigation of
acid-fast bacilli in the lymph of the ears and in the nasal mucus is
usually negative. The skin biopsy shows atrophy of the epidermal stratum
with rectification of the dermal epidermal junction, and inflammatory
infiltrate around the nervous fillets, and absence of epidermal appendages
mainly hair follicles. The Mycobacterium Leprae may or may not be
present in the biopsy in the Tuberculoid (TT) spectrum, and is usually
present in the Tuberculoid Borderline (BT) spectrum.We describe two cases
of Tuberculoid Leprosy, one of them borderline variant.
Key words: Hansen's disease, leprosy, tuberculoid leprosy, paucibacillary
leprosy, Mycobacterium Leprae, Borderline leprosy.
MAIN OBJECTIVE
Describe two (2) cases of tuberculoid leprosy in the Republic of
Venezuela, years 2,017 and 2,018 with more than 8 and 10 years of
evolution respectively, with the main purpose of demonstrating that this
ancestral disease persists even in the world.
SECONDARY OBJECTIVES
1.) Teach and educate the population in general and students of medicine
and dermatology, the characteristics of this disease, means of contagion,
classification and diagnostic methods.
2.) Demonstrate scientifically that this stigmatizing disease even having
decreased its incidence in the countries, still exists, is a reality with
which we can see into in our hospitals and private consultation.
3.) Make a public recognition in the dermatological medical field to Dr.
Pedro Lapenta, Dermatologist, Leprólogist, who was director of the two
Leprosariums of Venezuela,
Providencia Island
and
Cape white for almost 20 years, in addition to it one of the discoverers of the
pathology Diffuse Anergic Cutaneous Leishmaniasis.
CLINICAL CASE No. 1
This is a 31-year-old female patient from the Guárico State of the City of San Juan de Los Morros, a housewife (home) who comes to a particular consultation of the Skin Disease Clinic, referred by itself after multiple failed treatments, year 2.018.
Reason for Consultation:
Rash on the skin, with numbness in the right leg and foot and cramping in the same limb.
CLINICAL DESCRIPTION:
The patient presents dermatosis located from the lower 1/3 of the right leg to the heel, covering part of the foot, characterized by being a unique plaque with an erythematous edge with a somewhat scaly, non-painful or pruritic granular appearance, well defined with an area central smooth, anhidrotic, light brown color with absence of hairs, atrophic loss of sensation and pain to deep touch, of slow and progressive appearance with an evolution of more than 8 years. There are no lesion in the rest of the body.
Tuberculoid leprosy (TT) located in the right leg and foot, left hemilateral area.
Source: Office for skin diseases. Dr. Lapenta
Figure No. 1
Tuberculoid leprosy (TT) located in the right leg and foot,
right hemilateral area.
Source:
Office for skin diseases. Dr. José Lapenta
Figure No. 2
COMPLEMENTARY TESTS FOR THE DIAGNOSIS
Sensitivity tests were performed: cold-heat, (temperature), thick touch with cotton (protopathic) and fine touch with the tip of a needle (epicrithic), all of which were positive (the patient could not discern between cold and hot in the injury, neither the tip of the needle nor the touch with cotton).
To the touch was found thickening of the hemilateral popliteal nerve of the affected limb.
The patient was referred to a particular dermatopathologist to perform biopsy, lymph study, nasal secretion and intradermal reaction (Mitsuda test) to confirm or rule out the presumptive diagnosis of: Tuberculoid leprosy. A biopsy was taken of the central area of the lesion and the edge.
Biopsy of the central area towards the edge of the lesion: rectification of the dermal epidermal junction, thinning of the epidermis, absence of appendices, mainly hair follicles and the formation of granulomas, with inflammatory infiltrate. Hematoxylin Eosin stain
Source: Office for skin diseases. Dr. José Lapenta
Figure No. 3
Faraco Fite coloration: shows infiltration of elongated
red bacteria in the deep dermis area, which are framed in the
central area, and correspond to acid-fast bacilli, which confirm the
presence of Mycobacterium Leprae.
Source: Office for skin diseases. Dr. José Lapenta.
Figure No. 4
DIAGNOSTIC CRITERIA
2.) Tests of sensitivity to cold, heat, and to the epicrithic (fine) and protopathic (thick) touch: positive, (inability to discern between cold and heat and to the touch with a needle and cotton swab).
3.) Lymph (auricular pavilions) and nasal secretion: absence of acid-fast alcohol bacilli.
4.) Mitsuda: +++ (right forearm intradermal reaction). Strongly positive
5.) Biopsy (Hematoxylin Eosin and Faraco Fite): Histopathological changes with a diagnosis of tuberculoid leprosy (TT)
CLINICAL CASE No. 2
Reason for Consultation: numbness of the right hand, rash on the skin, decreased mobility of the hand.
CLINICAL DESCRIPTION:
The patient presents dermatosis located in the right hand and forearm characterized by being a single plate in hand and other similar forearm, medium size with a raised erythematous edge and something verrucose not desquamative, smooth central area and loss of hair in the forearm, some of the plates with hypochromia, of slow and progressive appearance with an evolution of 10 years. In addition to this, it presents functional disability in said upper member. The lesions are only present in forearm and right hand, rest of the body without lesions.
Borderline Tuberculoid Leprosy (BT) located in the right hand
and forearm.
Source: Office for skin diseases. Dr. José Lapenta
Figure No. 5
Borderline Tuberculoid Leprosy (BT) located on the right
forearm.
Source: Office for skin diseases. Dr. José Lapenta
Figure No. 6
COMPLEMENTARY TESTS FOR THE DIAGNOSIS:
Sensitivity tests were performed: cold-heat, (temperature), to the thick touch with cotton (protopathic) and to the fine touch with the tip of a needle (epicrithic), being all positive (the patient could not discern between cold and heat and identify the tip of the needle in the lesion, or the touch with cotton).
The thickening of the hemilateral ulnar nerve of the affected limb was found to the touch.
The patient was referred to the Civil Hospital of Maracay State Aragua with the presumptive diagnosis of: Tuberculoid leprosy. There he was taken sample of lymph, nasal secretion, biopsy and Mitsuda test, to confirm or rule out the presumptive diagnosis of Tuberculoid Leprosy.
Biopsy taken in the central area of one of the lesions: thinning of the epidermis is observed, rectification of the dermal epidermal junction, absence of adnexa (hair follicles, absence of cells in the upper and middle dermis, inflammatory infiltrate around blood vessels and fillets Nervous, and in some areas tendency to form granulomas.It is noted greater disorganization of the epidermal dermo layer and greater inflammatory infiltrate.Colorization: Hematoxylin Eosin
Source: Office for skin diseases. Dr. José Lapenta
Figure No. 7
Source: Office for skin diseases. Dr. José Lapenta
Figure No. 8
DIAGNOSTIC CRITERIA
2.) Tests of sensitivity to cold, heat, and to the epicrithic (fine) and protopathic (thick) touch: positive, (inability to discern between cold and heat and to the touch with a needle and cotton swab).
3.) Lymph (auricular pavilions) and nasal secretion: presence of acid-fast bacilli.
4.) Mitsuda: Weakly positive = + (right forearm intradermal reaction).
5.) Biopsy (Hematoxylin Eosin and Faraco Fite): Histopathological changes in accord with diagnosis of Leprosy Tuberculoid variant borderline (BT).
DISCUSSION
Leprosy is an ancestral disease whose first description appears in the book of the Holy Bible in Chapter Leviticus 13: verse 3 and 12 which read as follows:
"And the priest will look at the infection on the skin of the body, and if the hair on the infection has turned white, and the infection seems deeper than the skin of his body, it is a leprosy infection, when the priest has examined it. he will declare it impure. "
"... And if the leprosy sprouts and spreads on the skin, and the leprosy covers all the skin of the one who had the infection, from his head to his feet, as far as the priest can see ..." [1]
But if we examine the history was in the ancient Indian civilization where the first cases of Leprosy are described, and in fact the first skeleton found with evidence of having suffered this disease was found in India and dates from 2,000 years BC (BC) . [2-4]
In fact, even today the therapeutic advances against this disease appear, India is still the country in the world with the highest rate of leprosy (60%) followed by Brazil (19%) and Indonesia (9%), still considered a problem of public health. [5]
But it was not until the year 1.873 in Norway, when the German scientist Armauer Hansen, discovered the causal agent of this disease, the bacterium Mycobacterium Leprae, known since then as Hansen's disease in honor of his name. [6] 205 years passed, and another species of Mycobacterium was discovered in the year 2008, also a causative agent of leprosy, which was called Mycobacterium Lepromatosis. [7]
Given the spread of this disease in practically everyone, the governments of that time created the so-called "Leprocomium", "Leproserías" or "Lazaretos" (by Lázaro the patient of Lepra who healed Jesus Christ). Which were eliminated in the early 70's when they had appeared highly effective against Leprosy medicines. [1-6]
The most important leprosarium in Venezuela were 2: one located in the State of Zulia called Providencia Island [8] and the main one located in the Vargas State called Leprocomium of Cape White [9], in both the Dr. Pedro Lapenta was Director for 15 to 20 years, working together with Dr. Convit and other colleagues to publish fourteen (14) papers on the subject [10-23].
CLINICAL MANIFESTATIONS AND CLASSIFICATION OF LEPROSY
In the year 1953 at the Madrid Congress on Leprosy, two major clinical poles were adopted for leprosy: Severe or lepromatous leprosy (LL-multibacillary) and resistant or Tuberculoid (TT-paucibacillary). In 1966, this scheme of two poles (TT) and (LL) was maintained, later a third intermediate spectrum was added, which was called "dimorph", which had characteristics of both poles; but in the face of other clinical manifestations such as the initial lesions that are simple hypochromic macules and other immune aspects, in the year 1966 Ridley and Jopling propose a new classification that is related to the Japanese Leprologist Kensuke Mitsuda and a research he did in 1923, the famous Mitsuda test, still used in our days.
Kensuke Mitsuda in the year 1923 discovered the Lepromin test, based on an intradermal reaction of late cutaneous hypersensitivity, injected into the skin 0.5 - 1 ml of dead leprosy bacilli in a sterile suspension, to differentiate between infected and non-infected persons. This indicates the state of immunity of patients. The test was called the Lepromin Test [30-32].
Based on this discovery, many years later in the year 1996, the researchers Ridley and Jopling made a classification of leprosy based on the immunity of patients in 5 types, which was adopted by the Health Organization (WHO).
1.) Undetermined, (Initial phase- (LI), Tuberculoid (TT or paucibacillary), 2.) Borderline or Borderline (BB), with two variants: 3.) Borderline Tuberculoid (BT, paucibacillary) and 4.) Borderline Lepromatosa (BL, multibacillary), 5.) Lepromatous or diffuse (LL) (Multibacillary). In general 2 large groups: Paucibacillary (few or moderate amount of bacilli) and Multibacillary (numerousnumber of bacilli). [33-34].
DIAGNOSIS
The diagnostic criteria to identify a case of leprosy positively are:
1.) CLINICAL: hypochromic macules, well-defined plaques with well-defined borders and absence of adnexa, hair follicles (alopecia), sweat glands (anhidrosis), central atrophy, subcutaneous lesions nodular, in some cases ulcerations, leonine facies, enlarged ear lobes, thickening of peripheral nerves, mainly ulnar and popliteal. Fundamental characteristic of the lesions: anesthesia.
2.) SENSITIVITY TEST: loss of sensitivity to fine and coarse touch and to the temperature in the area of lesions, which is done with 2 test tubes (one with hot water, another with ice or cold water), for the thermal. A syringe needle (fine touch), and a cotton swab (thick touch). The failure of sensitivity in Leprosy is called "toponaesthesia", a word that comes from the Latin: topo: place; anesthesia, without sensitivity; This fact is due to the fact that the main "target" of Mycobaterium Leprae is the Schwann cell, the main component of the nervous system.
3.) LYMPH AND NASAL SECRETION: sample of lymph taken from ear lobes and mucus or nasal discharge with a swab, which is stained with Giemsa staining: the bacterial forms of isolated or grouped Mycobacterium Leprae called "Globis" appear "
4.) LEPROMINE TEST AND FERNANDEZ REACTION: as explained above, 0.5-1 ml of a sterile solution containing dead Mycobacterium Leprae bacilli is injected into the forearm and read at 48 hours based on the erythematous halo (10 millimeters or more or induration at the injection site), this would be the reaction of Fernandez,
The Mitsuda or Lepromin est is read at 21 days after the test is placed, and is measured by the appearance of an indurated papule at the site of the injection. Based on these two aspects, Ridley and Jopling, together with the results of the Biopsy classify leprosy in:
RIDLEY AND JOPLING CLASSIFICATION YEAR 1,966
==================================================================
TYPE LEPROSY TEST OF LEPROMINE MYCOBACTERIAS IN LYMPH OR NOSE SECRETION
==================================================================
TT = Tuberculoid
2 or 3 +
Absence of Mycobacteria
BT = Borderline Tuberculoid 1+ or - (negative)
0 - 2+
BB = Borderline Borderline
- (negative)
2 - 5+
BL = Borderline Lepromatose
- (negative)
4 - 5+
LL = Lepromatous
- (negative)
5 - 6+
LI = Undetermined
(negative) occasional 1+ 0
- (negative), occasional 1+
====================================================================
Source: Int j Lepr Other Mycobact Dis. 1966
Jul-Sept;34(3):255-73
Table No.1
4.) HISTAMINE TEST: a drop of histamine is placed on the outskirts of the leprosy
lesion in healthy skin, it is scarified with a needle and the reaction
is expected, which in this case is immediate: an erythema appears around
the scarification but this one "stops" when reaching the lesion of
leprosy because the nervous fillets, main "white" of the
Mycobacterium Leprae are damaged. Histamine is a
neurotransmitter, as the nerves are damaged the skin reaction stops in
the lesion. [33-35]
6.) SKIN BIOPSY: the biopsy is done of the central area and / or edge of the lesions and
based on histopathological findings the definitive diagnosis is made
correlating them with the aspects described above. A constant is the
thinning of the epidermis, the rectification of the dermal epidermal
junction,
the formation of granulomas, the
absence of epidermal appendages such as sebaceous gandulas, hair
follicles and sweat glands,
epithelioid and foam cells and undoubtedly the presence of the bacterium
Mycobaterium Leprae which it may be absent or scarcely
present in the Indeterminate and Tuberculoid Leprosy.
Colorations with which the Causal agent can be identified:
Hematoxylin - Eosin, Giemsa; Ziehl Neelsen, Grocott, Faraco Fite and
methylene blue: Dr. Lapenta Pedro published 2 works in 1,960 and 1.961 on this
stain (methylene blue) in Leprosy. [17,19]
CONTAGIUM MODE
The mechanism of fundamental contagion of Leprosy are Nasal drops that
disseminate in the air penetrate the body of nearby people. It is said
that the incubation period can last between 5 and 20 years, with a minimum of 6 months to 2 years. It was always considered a transmission disease clearly from human to
human but recently in the year 2011 a study was made where humans were
found infected with the same strain of Mycobaterium Leprae that
has as a natural reservoir the armadillo of nine bands (Dasypus novemcinctus) in the southern locality of the United States, also a chimpanzee
in Sierra Leone, 2 Mangabey monkeys in Nigeria and in the red squirrels
of the British Isles and Scotland, is therefore also
currently considered a Zoonosis. There is no transplacental
transmission or blood transfusions, the latter controversial today.
[36-43].
TREATMENT
The first known treatment for leprosy was introduced by the Egyptian
Tortoulis Bey in 1894, in the 19th century called Chaulmoogra Oil, and
it was not until the discovery of the Sulfones in the 40s and later
other antibiotics, which made the Organization World Health Organization
decree the closure of Leprosariums in the World.
It is interesting to remember that the first drug effective
synthesized against the LEPROSY, was the DDS (DAPSONE) with the commercial name of PROMIN,
chemical component SODIUM GLUCOSULPHONE (laboratory Parke Davis) in the
year 1.940, when there was still no effective treatment for this disease
.
The commercial presentation of the medicine PROMIN: solution in bottles
for intravenous injection.
The effectiveness of PROMIN against LEPROSY was discovered for the
first time by Guy Henry Faget and his co-workers in 1943 in Carville,
Louisiana, and then used in the different LEPROSERIES OF THE
WORLD.
DIAMINODIFENILSULFONE (DDS) was then synthesized in commercial
presentation of 100 mgr tablets. Then appeared the RIFAMPICIN (1,965)
and the CLOFAZIMINE or Lamprene (1.971) and the so-called treatment MTD
(MULTI DRUGS THERAPY) was established with these three medicines, with a
good margin of success against this stigmatizing and biblical disease.
This event is what DECREES OR MATERIALIZES the closure of LEPROSERIES in
the WORLD, keeping patients under strict control of their medications.
In fact, patients already outside the leprosariums went to the
epidemiological control centers monthly and were educated how to take
the medications and their possible adverse reactions. [44-54]
CONCLUSIONS
1.) We present two cases of Leprosy years 2.017 and 2.018 with more
than 8 and 10 years of evolution which means that in these localities
there are Leprosy foci for a long time, and we alert the health
authorities to search contacts in those zones, because the fact that you
diagnose 2 cases and the main means of transmission is from human to
human, obviously means that there are other people contaminated.
2.) Today, thousands of years have passed and we can even say that "Leprosy 2,000 years later" [55] is a disease that continues to exist throughout the world, and
as an example of this we present these two cases who attended a Private
consultation, not even to General Hospitals, which meet the criteria to
classify them within the Tuberculoid leprosy spectrum, one of them
"migrating" to the Borderline pole. The male case was referred to the
Capital to the division of Leprosy for treatment, the female case
decided to go to another country to seek treatment.
3.) Leprosy as a disease has not been eliminated from the world and
much less from this country where it is said that our great researcher
Convit in 1987 discovered "a cure or vaccine against Leprosy", thus some
text media say among them wikipedia in Spanish . [56] Dr. Convit
discovered an "immunotherapy" for leprosy, invaluable work that
earned him the Prince of Asturias Award, but I repeat not the definitive
cure against Leprosy. [57]
4.) Convit Dies in 2.014, and for 2015 The World Health Organization
(WHO) reports 215,000 thousand new cases of leprosy in the world, the
INDIA country accounting for the largest number of cases with 60%, other
countries quite affected are BRAZIL (borders Venezuela) and INDONESIA.
Certainly the incidence has decreased, but that the leprosy disappeared
or a 100% curative vaccine was invented is totally false. [5]
5.) Dr. Pedro Lapenta, our mentor a great Dermatologist and
Leprologist, published 14 works on Leprosy 12 together with Convit and 2
without him, there he left the references [10-23], in addition to this
as a comment previously it was almost for 20 years, director of the only
Leproseries of Venezuela PROVIDENCIA ISLAND AND CAPE WHITE, and who left
me all these teachings that I share with you today.
6.) We hope to raise awareness in the medical society and not medical
that this biblical plague still persists throughout the world, that its
incidence has diminished but still exists despite the advances in terms
of medicines, and most importantly: in our private practice a patient
with a simple lesion can be presented as the case No. 1, which you can
confuse with other pathologiesl like granuloma annulare and tinea
corporis.
COMMENTARY
Anecdotally I can tell you that in the year 1.948 Dr. Lapenta and
Convit, were studying a case of Leprosy Lepromatous diffuse in the
Leprocomium of Cape White, located in the State Vargas, Venezuela and
surprisingly found in the biopsy of skin lesions, forms amastigotes of
Cutaneous Leishmaniasis, both proceeded to publish the case and became
the first to describe this "New" finding on Cutaneous Leishmaniasis
under the name of DIFFUSED ANERGIC CUTANEOUS LEISHMANIASIS, and they
remained in the history of dermatology as the discoverers of this
entity. [58]
Conflicts of Interest: We declare no conflicts of interest of
any kind, in relation to countries, governments, institutions and
individuals.
THANKS
To my Father Dr. Pedro Lapenta, a great Dermatologist and Leprologist,
who practiced Dermatology for 55 years and trained me very well in this
art of Dermatology and Leprology. Apart from that it is in the history
of medicine as one of the discoverers of Diffuse Anergic Cutaneous
Leishmaniasis.
To Dr. Jacinto Convit who together with my Father formed the master key
in Venezuela against Leprosy, in the years 40-65, and inventor of the
"Immunotherapy" against Leprosy.
To my son, Dr. José Miguel Lapenta, Doctor graduated from the
University of Carabobo, who is part of the DERMAGIC EXPRESS team, and is
my great motor and co-author in most of the works.
BIBLIOGRAPHICAL REFERENCES
1.) Sagrada Biblia: Levítico 13:3; 13:12
2.) Monot M1, Honoré N, Garnier T, Araoz R, Coppée JY, Lacroix C,
Sow S, et hal. On the origin of leprosy. Science. 2005 May
13;308(5724):1040-2.
3.) Robbins G1, Tripathy VM, Misra VN, Mohanty RK, Shinde VS,
Gray KM, Schug MD.Ancient skeletal evidence for leprosy in India
(2000 B.C.). PLoS One. 2009 May 27;4(5):e5669. doi:
10.1371/journal.pone.0005669
4.) Robbins Schug, G; Blevins, K. Elaine; Cox, Brett; Gray,
Kelsey; Mushrif-Tripathy, Veena (December 2013). Infection,
Disease, and Biosocial Process at the End of the Indus
Civilization. PLoS ONE. 0084814 (12): e84814.
doi:10.1371/journal.pone.008481
5.) Global leprosy update, 2016: accelerating reduction of
disease burden. Weekly epidemiological record, Authors:WHO/
Department of Control of Neglected Tropical Diseases. (Consultado 2.018 Mayo 28) Disponible en
http://www.who.int/lep/resources/who_wer9235/en/
6.) Irgens LM. The discovery of the leprosy bacillus. Tidsskr nor
Laegeforen. (2002). 122 (7): 708–9.
7.) Xiang-Yang Han, M.D., Ph.D. New Leprosy Bacterium: Scientists
Use Genetic Fingerprint To Nail 'Killing Organism’. University of Texas M. D. Anderson Cancer Center. ScienceDaily.
2008-11-28. (Consultado 2.018, Mayo 14) disponible en
https://www.sciencedaily.com/releases/2008/11/081124141047.htm
8.) Lapenta J. Lepra en la Isla de Providencia. Universidad de
Carabobo. Dermatología y Bibliografía. DERMAGIC EXPRESS
(Consultado 2.018 Mayo 25) Disponible en http://dermagicexpress.blogspot.com/2017/03/providencia-leprosy-island-providencia.html
9.) Lapenta J. Lepra en Cabo Blanco. Universidad de Carabobo.
Dermatología y Bibliografía. DERMAGIC EXPRESS (Consultado 2.018
Mayo 25) Disponible en
http://dermagicexpress.blogspot.com/2017/03/the-leprocomium-of-cape-white-el.html
10.) Convit J, Lapenta P, Ilukevich A, Imaeda T.
Experimental Inoculation of Human Leprosy in Laboratory Animals.
3. Int J Lepr. 1964 Apr-Jun;32:136-49.
11.) Ilukevich A, Convit J, Imaeda T, Lapenta P.[Comments on the
stautus of Mycobacteria in modern Taxonomy]. Rev Venez Sanid Asist
Soc. 1964 Mar;29:98-110.
12.) Convit J, Lapenta P, Ilukevich A, Imaeda T. [Experimental
Inoculation of Laboratory animals with Human Leprosy]. Rev Venez
Sanid Asist Soc. 1964 Mar;29:65-74
13.) Imaeda T, Convit T, Lapenta P. Electron Microscopic study of
Borderline Leprosy. Int J Lepr. 1963 Oct-Dec;31:389-417.
14.) Imaeda T, Convit J, Ilukevich A, Lapenta P. Experimental
inoculation of human leprosy in laboratory animals. II. Electron
microscope study. Int J Lepr. 1962 Oct-Dec;30:395-413.
15.) Convit J, Lapenta P, Ilukevich A, Imaeda T. Experimental
inoculation of human leprosy in laboratory animals. I. Clinical,
bacteriologic, and histopathologic study. Int J Lepr. 1962
Jul-Sep;30:239-53.
16.) Mendoza SJ, Lapenta P, Arvelo JJ, Travieso RA. [Treatment of leprosy with DPT in the Cabo Blanco sanatorium].
Rev Sanid Asist Soc. 1961 Jun;26:397-406
17.) Convit J, Lapenta P, Mendoza SJ. [The methylene blue test in
the exploration of the leprosy patient]. Rev Sanid Asist Soc. 1961
Jun;26:392-6.
18.) Convit J, Ilukevich A, Lapenta P, Imaeda T. [Experimental
inoculation of animals with Mycobacterium leprae]. Rev Sanid Asist Soc. 1961 Jun;26:388-9.
19.) Convit J, Lapenta O, Mendoza SJ. The methylene blue test in leprosy. Int J Lepr. 1960
Jul-Sep;28:233-8.
20.) Convit J, Sisiruca C, Lapenta P. Some observations on
borderline leprosy. Int J Lepr. 1956 Oct-Dec;24(4, Part
1):375-81
21.) Siriruca C, Lapenta P. P. [Contribution to the study of
dimorphous leprosy].Gac Med Caracas. 1955 Nov;63(7-11):308-10
22.) Convit J, Lapenta P, Jorgersen J. The Mantoux and Mitsuda
reactions in hamsters and guinea-pigs before and after vaccination
with BCG. Int J Lepr. 1955 Apr-Jun;23(2):162-6. PMID: 13262909
23.) Reyes O, Lapenta P. Lepra Tuberculoide reaccional Ulcerada.
Rev sovderma.org (Dic 1961- Jul 1962) 3:1-2 (27-42).
24.) Pereira AC, Hanseniase de Lucio. An. Bras. Dermatol. 68 (1993) 33-40.
25.) Vargas-Ocampo F (2007) Diffuse leprosy of Lucio and Latapí:
a histologic study. Lepr. Rev. 78(3):248-260
26.) Saúl A, Novales J (1983) Lucio-Latapí leprosy and the Lucio
phenomenon. Acta Leprol. 1(3):115-132
27.) Latapi F, Zamora AC. La lepra "manchada" de Lucio (estudio
inicial clinico e histopatológico). In: Memoria do V Congreso
International de la Lepra - Havana, 1948, pp. 410-413. Disponible
en
https://jamanetwork.com/journals/jama/article-abstract/294001
28.) Latapi F, Zamora AC. The "spotted" Leprosy of Lucio (La lepra "manchada" de Lucio); an
introduction to its clinical and histological study. Int. J. Lepr. 16 (1948) 421-429.
29.) Lapenta, J. Lepra y Fenomeno de Lucio. Universidad de
Carabobo. Dermatología y Bibliografía. DERMAGIC EXPRESS
(Consultado 2.018 Mayo 18) Disponible en: http://dermagicexpress.blogspot.com/2017/03/leprosy-and-lucios-phenomenon-ledpra-y.html
30.) Mitsuda K The significance of skin tests using leprosy nodule
extracts. Jpn J Dermatol Urolog 19, 8, 1919.
31.) Sato S Outlook of The Third International Leprosy
Congress, Papers on Leprosy (2) by Kensuke Mitsuda, 1950. (Consultado 2.018 Mayo 21) disponible en
http://ila.ilsl.br/pdfs/v62n3a11.pdf
32.) Hayashi F. Mitsuda's skin reaction in leprosy Intern J Lepr
1:31-38, 1933.
33. Ridley DS, Jopling WH; Jopling (1966). Classification of
leprosy according to immunity. A five-group system. Int. J. Lepr.
Other Mycobact. Dis. 34 (3): 255–73.
34.)
What Is Leprosy? – Latest Medical News and Research from Around
the World. Web. 20 Nov. 2010. (Consultado 2.018 Mayo 23) Disponible en
https://www.news-medical.net/health/What-is-Leprosy.aspx
35.) Lapenta, P. Conversatorio sobre Lepra y su diagnostico
(1984-1987) Consultorio Para Enfermedades de la Piel, Maracay
Estado Aragua Venezuela. Bibliografía y Dermatología (Consultado
Abril 2.018) disponible en
http://dermagicexpress.blogspot.com/2018/01/lyme-leprosy-and-syphilis-missing-link.html
36.) Truman RW, Singh P, Sharma R, Busso P, Rougemont J,
Paniz-Mondolfi A, Kapopoulou A, Brisse S, Scollard DM, Gillis TP,
Cole ST (April 2011). Probable Zoonotic Leprosy in the Southern
United States. The New England Journal of Medicine. Massachusetts
Medical Society. 364 (17): 1626–1633. doi:10.1056/NEJMoa1010536.
37.) Walsh GP1, Meyers WM, Binford CH, Gormus BJ, Baskin GB, Wolf
RH, Gerone PJ. Leprosy as a zoonosis: an update. Acta Leprol. 1988
Jan-Mar;6(1):51-60.
38.) Meredith, Anna; Del Pozo, Jorge; Smith, Sionagh; Milne,
Elspeth; Stevenson, Karen; McLuckie, Joyce (September 2014).
Leprosy in red squirrels in Scotland. Veterinary Record. 175 (11):
285–286. doi:10.1136/vr.g5680.
39.) Avanzi C1, Del-Pozo J2, Benjak A1, Stevenson K3, Simpson
VR4, Busso P1, McLuckie J3, Loiseau C1, Lawton C5, et al. Red
squirrels in the British Isles are infected with leprosy bacilli.
Science. 2016 Nov 11;354(6313):744-747.
40.) Carole Rawcliffe, Leprosy in Medieval England (Woodbridge,
UK: Boydell P, 2006) Disponible en
https://www.amazon.com/Leprosy-Medieval-England-Carole-Rawcliffe/dp/1843834545
41.) Francisco Javier López Antuñano: «Diagnóstico y tratamiento
de la lepra». En Salud Pública de México, vol. 40, n.º 1,
enero-febrero de 1998. Consultado 2.018 Mayo 25. Disponible en
https://www.scielosp.org/article/ssm/content/raw/?resource_ssm_path=/media/assets/spm/v40n1/Y0400110.pdf
42.) Suzuki K, Akama T, Kawashima A, Yoshihara A, Yotsu RR, Ishii
N (February 2012). Current status of leprosy: epidemiology, basic science and
clinical perspectives. The Journal of dermatology. 39 (2): 121–9.
doi:10.1111/j.1346-8138.2011.01370.x
43.) Sir Leonard Rogers and Ernest Muir, 3rd ed., Leprosy
(Bristol: Wright and Sons, 1946), p. 22 Disponible en
https://catalogue.nla.gov.au/Record/2557522
44.) Ravina, E.; Kubinyi, H. (2011). The Evolution of Drug
Discovery: From Traditional Medicines to Modern Drugs. John Wiley
\& Sons. p. 80. Disponible en
https://www.wiley.com/en-us/The+Evolution+of+Drug+Discovery-p-9783527326693
45.) Wozel, Gottfried (1989). The Story of Sulfones in Tropical
Medicine and Dermatology. International Journal of Dermatology. 28
(1): 17–21. doi:10.1111/j.1365-4362.1989.tb01301.x.
46.) Jacobsen, PL; Levy, L (March 1973). Mechanism by which
hydnocarpic acid inhibits mycobacterial multiplication.
Antimicrobial Agents and Chemotherapy. 3 (3): 373–9.
doi:10.1128/aac.3.3.373.
47.) Simpkin, Alice (December 1928). The Treatment of Leprosy.
British Journal of Nursing: 313–4. Archived from the original on
25 April 2012. Retrieved 22 October 2011. (Consultado 2018 Mayo 30) Disponible
en
https://wikivividly.com/wiki/Hydnocarpus_wightiana_seed_oil
48.) Sengupta, A.; Gupta, J. K.; Dutta, J.; Ghosh, A. (1 June
1973). The component fatty acids of chaulmoogra oil. Journal of the
Science of Food and Agriculture. 24 (6): 669–674.
doi:10.1002/jsfa.2740240606.
49.) Convit J, Browne SG, Languillon J, Pettit JH, Ramanujam K,
Sagher F, Sheskin J, Tarabini G, de Souza Lima L. et al.Therapy of
leprosy. Bull World Health Organ. 1970;42(5):667-72.
50.) Sensi, P History of the development of rifampin. Reviews of
Infectious Diseases. (1983). 5 Suppl 3: S402–6.
doi:10.1093/clinids/5.supplement_3.s402. JSTOR 4453138
51.) Faget GH, et al. (1943) The Promin Treatment of Leprosy,
Public Health Report 58:1729-1741, (Reprint Int J Lepr 34(3),
298-310, 1966)
52.) McDougall AC. Dapsone. (June 1979). Clin. Exp. Dermatol. 4
(2): 139–42. doi:10.1111/j.1365-2230.1979.tb01608.x.
53.) Desikan, K. V. ; Multi-drug Regimen in Leprosy and its
impact on Prevalence of the Disease ; MJAFI (Medical Journal,
Armed Forces India) 2003; 59 : 2-4
54.) Fischer M1.Leprosy - an overview of clinical features,
diagnosis, and treatment. J Dtsch Dermatol Ges. 2017 Aug;15(8):801-827. doi:
10.1111/ddg.13301.
55.) Lapenta, J. La Lepra 2.000 Años después. Bibliografía y
Dermatología DERMAGIC EXPRESS. (2017) 7 de Marzo. Consultado
2.018, Mayo 14. Disponible en
http://dermagicexpress.blogspot.com/2017/03/the-leprosy-2000-years-later-la-lepra_3.html
56.) No autores Mencionados. Isla de providencia. (Venezuela)
Wikipedia en español.(Consultado 2018 Mayo 25) Disponible en
https://es.wikipedia.org/wiki/Isla_de_Providencia_(Venezuela)
57.) Fundación Princesa de Asturias. Jacinto Convit, y Pablo
Rudomin. Premio Príncipe de Asturias de Investigación Científica y
Técnica 1987. (Consultado 2018 Mayo 25.) Disponible en http://www.fpa.es/es/premios-princesa-de-asturias/premiados/1987-jacinto-convit-y-pablo-rudomin-zevnovaty.html?texto=trayectoria
58.) Convit J, Lapenta P. Sobre un caso de leishmaniasis
tegumentaria de forma diseminada. Rev. Policlínica Caracas XVII
100:153-158, 1948.














No hay comentarios:
Publicar un comentario
Tu comentario será objeto de revisión y luego aprobado.
Your comment will be revised and then approved.